M.D.
numero 25, 14 settembre 2005
Rassegna
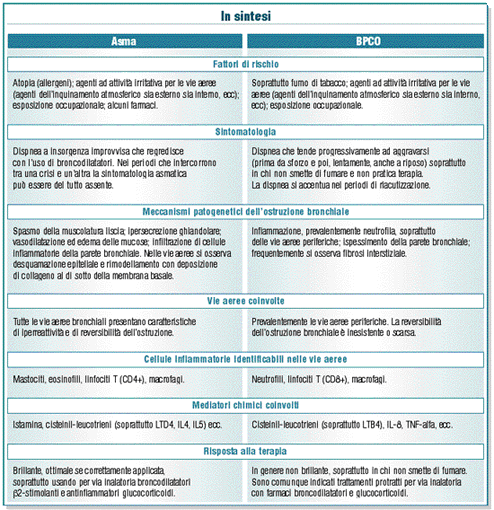
Asma e BPCO: patologie a confronto
di Gennaro D’Amato - Direttore Unità
Operativa Complessa di Malattie Respiratorie e Allergiche
Azienda Ospedaliera ad Alta Specialità di Rilievo Nazionale
“A. Cardarelli”, Napoli
Anche se l’asma e la broncopneumopatia cronica ostruttiva
presentano alcune similitudini, le loro espressioni patologiche
differiscono in termini di meccanismi cellulari, mediatori dell’infiammazione,
effetti della flogosi e risposta al trattamento. Inoltre le
due patologie possono coesistere in uno stesso paziente, complicando
ulteriormente il quadro clinico
Analizzando i risultati
degli studi epidemiologici, i fattori di rischio, la morfologia
delle vie aeree, la funzione polmonare e i marcatori dell’infiammazione
a carico delle vie aeree, si può notare che asma e broncopneumopatia
cronica ostruttiva (BPCO) presentano alcune similitudini, ma
le loro espressioni patologiche differiscono considerevolmente
in termini di meccanismi cellulari, mediatori dell’infiammazione,
effetti della flogosi e risposta alla terapia.
Occorre inoltre tenere presente che circa il 10% dei pazienti
con BPCO presenta anche asma, e che l’asma, cronicizzando
e perdendo le caratteristiche di reversibilità, può
complicarsi con l’insorgenza di BPCO. Questi aspetti contribuiscono
a confondere il quadro.
Confronto tra fattori di rischio di insorgenza di asma e BPCO
L’asma inizia generalmente nell’infanzia, ma - ad
eccezione dell’asma occupazionale - i fattori di rischio
per la sua insorgenza nel bambino piuttosto che nell’adulto
sono molto simili.
Il substrato allergico-atopico, che è frequentemente
legato a un’anamnesi familiare, costituisce un fattore
di rischio per l’asma nell’infanzia. Fattori operanti
già nella vita intrauterina e durante il periodo neonatale
influenzano la possibilità dello sviluppo dell’asma;
essi includono, tra l’altro, il fumo materno in gravidanza
e il basso peso alla nascita.
È stata inoltre osservata una correlazione fra livelli
di IgE nel siero e intensità dell’ipereattività
bronchiale anche in soggetti asintomatici. Come è noto
l’ipereattività bronchiale, che costituisce una
peculiarità dell’asma e che è evidenziabile
con appropriate indagini funzionali respiratorie utilizzando
agonisti aspecifici come la metacolina, spesso precede lo sviluppo
di asma sintomatico. D’altra parte, quanto più grave
è l’iperresponsività bronchiale, tanto più
severi saranno i sintomi e più marcata risulterà
la caduta del volume espiratorio massimo al primo secondo (FEV1).
Ovviamente, l’esposizione agli allergeni specifici costituisce,
negli atopici-allergici, il momento che scatena le crisi di
asma bronchiale.
L’esposizione indiretta al fumo di tabacco durante l’infanzia
ha un effetto dose-correlato sul rischio di sviluppare asma,
mentre il fumo attivo in età adulta è generalmente
identificato come un fattore di rischio per l’insorgenza
tardiva dell’asma oltre che di BPCO.
A tale proposito va ricordato che è stato suggerito che
le infezioni insorte nella prima infanzia potrebbero conferire
protezione contro la sensibilizzazione allergica a causa di
risposte immunitarie coinvolgenti le cellule T helper di tipo
1 (Th1), mentre il venire meno di tali stimoli infettivi costituirebbe
un elemento favorente la risposta di tipo Th2 e lo sviluppo
dell’atopia.
Il fumo di sigaretta costituisce invece il rischio maggiore
per lo sviluppo di un’ostruzione bronchiale fissa nei pazienti
con BPCO.
In media i fumatori perdono la funzione polmonare a una velocità
più che doppia rispetto ai non fumatori e circa il 15%
dei fumatori tende a sviluppare i sintomi della BPCO. Il fumo
di sigaretta è certamente il più importante fattore
favorente il declino della funzione polmonare e dello sviluppo
di BPCO dopo i 35 anni d’età, ma, in maniera del
tutto indipendente dal fumo di sigaretta, anche l’iperresponsività
bronchiale è un importante predittore di un accelerato
declino della funzione polmonare e, di conseguenza, di rischio
di BPCO.
È quindi logico supporre che sia l’asma sia l’iperresponsività
bronchiale costituiscano dei predittori indipendenti dello sviluppo
di BPCO, anche se non si conosce ancora se e come essi interagiscano
con il fumo di sigaretta in tale sviluppo.
Nei non fumatori, lo sviluppo di un’ostruzione bronchiale
fissa è legato in parte all’enfisema polmonare,
che insorge a causa dell’azione dei prodotti tossici dell’infiammazione,
quali, tra gli altri, le proteasi, gli ossidanti e taluni peptidi,
in soggetti con meccanismi di difesa ridotti nei confronti di
tali prodotti, oppure per uno squilibrio fra i processi distruttivi
e quelli riparativi a livello tessutale. Una fibrosi peribronchiolare
con restringimento delle vie aeree periferiche è un altro
meccanismo per lo sviluppo di un’ostruzione bronchiale
irreversibile nella BPCO. È possibile che un’infezione
cronica da Adenovirus possa portare a un aumento del danno infiammatorio,
predisponendo in tal modo l’ostruzione a carico delle piccole
vie aeree. La colonizzazione batterica cronica può giocare
un ruolo similare. Per esempio, le endotossine batteriche possono
aumentare le attività profibrotiche.
Cellule infiammatorie e patologia
Nell’asma e nella BPCO vi è evidenza di infiammazione
delle vie aeree anche in condizioni di stabilità clinica.
Tuttavia, il tipo e la causa di questa infiammazione, così
come l’estensione e le conseguenze del processo infiammatorio,
sono differenti nell’asma rispetto alla BPCO.
Processi infiammatori coinvolgenti la parete delle vie aeree
appaiono essere importanti, predominando l’interessamento
delle vie aeree periferiche nella BPCO e quello delle vie aeree
centrali, ma non solo, nell’asma. Le conte cellulari differenziali
hanno dimostrato che le cellule CD45+ (ovvero, i linfociti totali)
aumentano significativamente sia nell’asma sia nella BPCO,
ma anche che la distribuzione delle altre cellule è diversa
nelle due patologie.
L’infiammazione delle vie aeree nell’asma è
caratterizzata tipicamente da un’inflitrazione eosinofila
con un aumento di queste cellule che appaiono attivate e degranulate
nelle biopsie bronchiali, nel BAL e nell’espettorato indotto.
Vi è anche un aumento dei T linfociti CD4+ (cellule T-helper
tipo 2) che sembrano orchestrare l’infiammazione eosinofila
e dei mastociti degranulati, che sottendono le rapide ed episodiche
risposte broncospastiche caratteristiche dell’asma.
Uno sfaldamento epiteliale è riscontro comune nelle biopsie
di vie aeree asmatiche e può essere la conseguenza dell’infiammazione
eosinofila.
L’infiammazione interessa tutte le vie aeree, ma non il
parenchima polmonare. La fibrosi è quasi del tutto assente
e, in ogni modo, limitata a livello sottoepiteliale, dove è
visibile anche nei pazienti con asma molto lieve e a inizio
recente. Va comunque posto in evidenza che i pazienti con asma
grave presentano una più alta concentrazione di neutrofili
nel liquido di lavaggio bronchiale rispetto ai pazienti con
asma lieve o moderato. Inoltre, l’asma fatale a insorgenza
improvvisa può essere associato con limitata presenza
di eosinofili e relativamente più neutrofili nella sottomucosa
delle vie aeree. Questi riscontri suggeriscono la presenza di
una distinta entità patologica, ritrovabile più
verosimilmente nei pazienti con malattia grave e caratterizzata
da infiammazione neutrofila invece che eosinofila.
Il quadro patologico della BPCO è completamente differente.
Nelle vie aeree di calibro maggiore vi è evidenza di
infiammazione neutrofila piuttosto che eosinofila e ugualmente
aumentato è il numero di neutrofili nel BAL.
L’espettorato indotto dimostra un aumento caratteristico
della percentuale di neutrofili che è maggiore nei pazienti
con BPCO rispetto ai fumatori senza ostruzione bronchiale.
Comunque, percentuali comparabili di neutrofili sono state trovate
nell’espettorato indotto di pazienti con asma stabile e
in fumatori con bronchite. I marcatori dei granulociti, soprattutto
mieloperossidasi e lectina neutrofila, sono degranulati attivamente.
Inaspettatamente, vi è anche un aumento delle proteine
basiche eosinofile (proteine cationiche eosinofile e perossidasi
eosinofila) nell’espettorato di tali pazienti, benché
non vi sia aumento del numero degli eosinofili.
Occorre però considerare che gli eosinofili degranulati
potrebbero non essere identificati. La degranulazione degli
eosinofili può essere favorita dall’elastasi neutrofila.
Le biopsie bronchiali hanno dimostrato un infiltrato con cellule
mononucleari, T linfociti CD4+ e particolarmente CD8+, piuttosto
che con neutrofili, il che suggerisce che i neutrofili passano
rapidamente dal circolo nel lume delle vie aeree.
Le biopsie degli ex fumatori dimostrano un simile processo infiammatorio,
il che fa ipotizzare che la flogosi possa persistere nelle vie
aeree una volta che si è stabilita. Cambiamenti cellulari
simili sono ritrovabili nel parenchima polmonare, con una predominanza
di macrofagi e di cellule T CD8+ nei siti di distruzione parenchimale.
Diversamente da quanto avviene nell’asma, nella BPCO gran
parte dei cambiamenti patologici avvengono nelle vie aeree periferiche,
dove è riscontrabile anche fibrosi, che evolve in una
bronchiolite obliterante.
Non vi è sfaldamento epiteliale nella BPCO, ma piuttosto
metaplasia. L’ipersecrezione mucosa è un aspetto
preminente della BPCO, con metaplasia delle ghiandole sottomucose
e delle cellule a canestro, mentre questo è un aspetto
meno pronunciato nell’asma. I macrofagi possono svolgere
un ruolo importante nel guidare il processo infiammatorio nella
BPCO e possono rilasciare i fattori chemiotattici dei neutrofili
e anche gli enzimi proteolitici. I macrofagi possono essere
attivati dal fumo di sigarette e da altri irritanti inalati.
Essi possono aumentare da 5 a 10 volte nel BAL dei pazienti
con BPCO e sono concentrati nelle zone centroacinari dove l’enfisema
è più marcato.
Inoltre, l’entità della distruzione parenchimale
è correlabile con il numero dei macrofagi e con quello
dei linfociti T, ma non con quello dei neutrofili, nella parete
alveolare. I macrofagi possono essere responsabile della continua
attività proteolitica nei polmoni dei pazienti con enfisema.
È possibile che lo specifico tipo di infiammazione delle
vie aeree nell’asma e nella BPCO sia responsabile del peculiare
andamento delle anomalie funzionali polmonari.
Mediatori dell’infiammazione bronchiale
Nell’asma sono stati implicati numerosi mediatori, tutti
potenziali bersagli di trattamento farmacologico. I cisteinil-leucotrieni
sono predominantemente broncocostrittori nell’asma e derivano
prevalentemente da mastociti ed eosinofili. Istamina, prostaglandine
e chinine possono ugualmente contribuire alla broncocostrizione
nell’asma.
I riflessi colinergici possono essere attivati da questi mediatori
infiammatori, particolarmente dalle chinine. Al contrario, vi
sono solo pochi mediatori broncocostrittori rilasciati nelle
vie aeree dei pazienti con BPCO e il tono colinergico è
verosimilmente la sola componente reversibile dell’ostruzione
bronchiale.
Il leucotriene B4 (LTB4) è verosimilmente più
importante nella BPCO che nell’asma e ha una potente azione
chemiotattica. Elevati livelli di LTB4 sono stati ritrovati
nell’espettorato indotto di pazienti con BPCO.
Le citochine dell’asma differiscono da quelle coinvolte
nella BPCO. Nell’asma atopico la IL-4 e la IL-13 sono indispensabili
per la sintesi di IgE, mentre la IL-5 è critica per l’infiammazione
eosinofila. Le citochine chemiotattiche per gli eosinofili (chemochine
CC), quali l’eotaxina e il RANTES, sono ugualmente importanti
nell’infiammazione asmatica e reclutano in maniera selettiva
gli eosinofili attivati dal circolo nelle vie aeree. Nella BPCO,
IL-8 è predominante e ha attività chemiotattica
selettiva per i neutrofili. I livelli di IL-8 nell’espettorato
indotto si correlano con l’entità dell’infiammazione
neutrofila e con la gravità della malattia (modificazioni
rispetto al teorico del FEV1).
Lo stress ossidativo è una caratteristica sia dell’asma
sia della BPCO, ma è più importante nella BPCO,
probabilmente a causa del notevole aumento nei macrofagi attivati
e dei neutrofili in questa patologia e dell’effetto del
fumo di sigaretta, che induce un importante stress ossidativo.
Enzimi
La presenza della flogosi sia nell’asma sia nella BPCO
spiega la presenza di numerosi enzimi infiammatori in queste
due patologie. Nell’asma è soprattutto la triptasi
dei mastociti a giocare un ruolo importante, contribuendo in
modo significativo all’ipereattività bronchiale,
che, come abbiamo già detto in precedenza, costituisce
una condizione caratteristica di questa malattia.
Si ritiene altresì che tale enzima influenzi alcuni aspetti
del rimodellamento delle vie aeree. Nella BPCO predomina l’attività
delle proteasi, di cui diverse sono coinvolte nella distruzione
del parenchima polmonare, e uno squilibrio fra proteasi e antiproteasi
endogene. Fra le proteasi coinvolte, va ricordata l’elastasi
neutrofila che, sebbene rappresenti il maggior meccanismo dell’elastolisi
nei pazienti con deficit di alfa-1-antitripsina, non è
il principale enzima elastolitico nella BPCO correlata al fumo.
Altri enzimi coinvolti nella BPCO sono le catepsine e le metalloproteinasi
di matrice (MMP), queste ultime prodotte da diverse cellule
infiammatorie, inclusi i macrofagi e i neutrofili.
Nel BAL di pazienti con enfisema sono stati ritrovati aumentati
livelli di collagenasi (MMP-1) e di gelatinasi B (MMP-9), mentre
nel parenchima di pazienti con enfisema vi è un marcato
aumento nell’espressione e nell’attività di
MMP-2 e MMP-9 rispetto al normale. I macrofagi presenti nel
BAL di pazienti con enfisema esprimono più MMP-9 e MMP-1
delle cellule dei soggetti di controllo, il che suggerisce che
queste cellule, piuttosto che i neutrofili, rappresentano la
loro maggiore fonte cellulare. I livelli di MMP sono bassi nei
pazienti asmatici e derivano in maniera predominante dagli eosinofili.
Questo spiega verosimilmente perché la distruzione parenchimale
non sia un aspetto importante nell’asma.
Alterazioni della funzione polmonare
L’ostruzione delle vie aeree e l’iperreattività
bronchiale sono importanti caratteristiche dell’asma e
della BPCO.
Nell’asma, la limitazione del flusso aereo è reversibile,
benché si possa sviluppare negli anni una componente
irreversibile quando l’infiammazione persiste in associazione
con ripetute esposizioni agli allergeni o a fattori occupazionali.
Va sottolineato che la reversibilità è correlata
negativamente con la sopravvivenza nei pazienti asmatici. È
stato infatti documentato che i pazienti con una reversibilità
maggiore del 50% hanno un rischio di morire per asma che è
7 volte maggiore di quello dei soggetti con una reversibilità
inferiore al 25%.
Nella BPCO, la limitazione, particolarmente al flusso espiratorio,
è solitamente, ma non sempre, persistente e mostra tipicamente
un deterioramento con l’età che è più
rapidamente progressivo di quanto avviene nel soggetto normale.
Vi è, in ogni caso, difficoltà nel distinguere
con certezza le differenze esistenti fra i soggetti con BPCO
che mostrano un certo grado di reversibilità dell’ostruzione
bronchiale e quei soggetti asmatici più anziani la cui
ostruzione è diventata più fissa. Vi possono essere
anche quadri misti di asma e BPCO coesistenti nello stesso paziente.
Il miglioramento del flusso aereo dopo somministrazione di un
broncodilatatore inalatorio è spesso usato in ambiente
clinico, nonché in quello di ricerca, per differenziare
l’asma dalla BPCO. L’opinione di molti ricercatori
è che l’assenza di un aumento del FEV1 di almeno
il 15% rispetto al valore iniziale dopo inalazione di un broncodilatatore
escluda la diagnosi di asma, mentre la presenza di tale miglioramento
sarebbe specifica ed escluderebbe altre patologie come la BPCO.
Può però capitare che le risposte acute del FEV1
e della capacità vitale forzata (FVC) dopo l’assunzione
di una dose standard di un broncodilatatore inalatorio non siano
né sufficientemente sensibili né sufficientemente
specifiche per differenziare l’asma dalla BPCO solo in
base alla spirometria. È altresì noto che vi sono
momenti in cui il paziente asmatico presenta una funzione respiratoria
del tutto normale e altri in cui l’ostruzione non risponde
in maniera soddisfacente all’assunzione acuta di un broncodilatatore
b-2-stimolante.
Nei pazienti con BPCO vi è un’ampia variazione di
risposta ai b2-agonisti, così come agli altri broncodilatatori.
A causa di tale variabilità, le dosi convenzionali di
questi farmaci potrebbero essere troppo basse in alcuni casi
e, per questo motivo, incapaci di indurre broncodilatazione.
È stato dimostrato, per esempio, che pazienti con BPCO
non responsivi a 200 µg di salbutamolo per via aerosolica,
presentano una certa broncodilatazione quando la dose del farmaco
è aumentata gradualmente. Comunque nella BPCO è
ritardato rispetto a quello riportato per i soggetti asmatici
il momento in cui compare la risposta al b2-agonista, che, come
già detto, è comunque molto meno intensa.
Molti pazienti affetti da asma o da BPCO sono iperresponsivi
all’inalazione di istamina e di metacolina. In particolare,
i pazienti con BPCO sono maggiormente responsivi all’istamina
che non alla metacolina, mentre i pazienti con asma sono ugualmente
responsivi a questi due stimoli. Solo il 10% della popolazione
con BPCO risponde all’iperventilazione con aria fredda
rispetto al 96% della popolazione con asma. La correlazione
della risposta alla metacolina con quella all’iperventilazione
di aria fredda è molto buona nei pazienti asmatici, ma
è inesistente in quelli con BPCO.